Je ne sens plus rien depuis que j’ai le Covid 19 et les aliments n’ont plus de saveur : vais-je retrouver l’odorat et le goût ?
La perte de l’odorat, qui peut survenir en temps ordinaire chez un faible pourcentage de la population, est une plainte fréquente chez les patients atteints de Covid 19 (jusqu’à 85% des patients européens selon les dernières estimations). La perte de l’odorat s’appelle anosmie (ou hyposmie si l’odorat a simplement diminué), et la perte du goût (agueusie ou dysgueusie s’il y a perte partielle).
Comment fonctionnent l’odorat et le goût ?
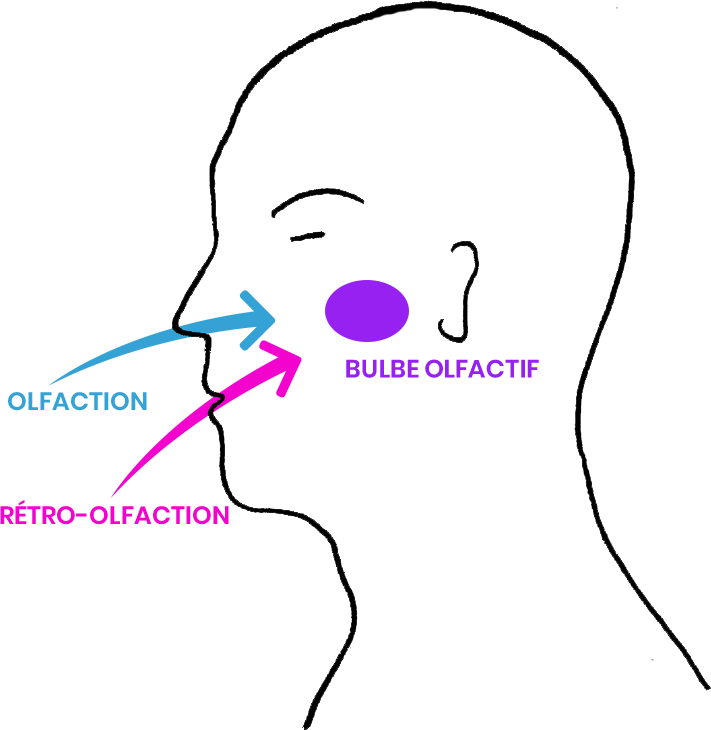
Lorsque nous sentons des odeurs, nous respirons des molécules odoriférantes. Celles-ci remontent en haut du nez et entrent dans ce qu’on appelle la muqueuse olfactive qui va envoyer au cerveau un signal électrique. Le cerveau (et plus précisément le bulbe olfactif) va faire le lien entre le message reçu et une sorte de banque de données d’odeurs déjà connues, ce qui va nous permettre de reconnaître l’odeur que nous sentons. Dans le Covid 19, on ne sait pas exactement si la difficulté se situe au début du chemin (muqueuse nasale) ou à la fin (bulbe olfactif), mais on voit que l’odorat est perturbé. Habituellement, notre odorat nous informe sur notre environnement : cela va nous permettre une réaction adaptée (par exemple : odeurs de cuisine = ça me donne faim, odeur du gaz qui s’échappe de la gazinière= j’éteins le gaz).
Le goût est lié en grande partie à l’odorat. À la surface de la langue, il existe des récepteurs (papilles gustatives) qui peuvent reconnaître le salé, l’amer, l’acide, le sucré et l’umami (= le savoureux). Mais pour pouvoir sentir totalement le goût des aliments, le cerveau a également besoin de reconnaître leur odeur. Ces informations sont transmises par l’arrière de la bouche, qui communique avec l’arrière du nez. C’est ce qu’on appelle la rétro-olfaction, bien connue des amateurs de bon vin. Il suffit d’être enrhumé pour prendre conscience que le goût est dépendant de l’odorat : si mon nez est bouché, la nourriture n’a plus de goût.
Comment retrouver le goût et l’odorat après le Covid 19 ?
Près de la moitié des patients (44%) récupère l’odorat dans un délai de 15 jours, selon une étude réalisée par deux médecins ORL de Mons en Belgique. Les autres personnes touchées vont, la plupart du temps, récupérer spontanément l’odorat et le goût mais le processus peut être lent et durer plusieurs mois. Si la récupération vous semble longue, n’hésitez pas à en parler avec votre médecin traitant qui pourra, si besoin, vous adresser à un médecin spécialiste (ORL: oto-rhino-laryngologiste). À la maison, vous pouvez vous entraîner à sentir plusieurs fois par jour des odeurs assez marquées (vanille, cumin, curry, girofle, café) après avoir lu leur nom. Cela permet au cerveau de recréer le lien entre une information olfactive et le souvenir qu’il en a. On peut aussi utiliser des jeux du commerce comme des lotos des odeurs ou en fabriquer soi-même à base de produits présents à la maison. On sent l’odeur et on l’associe à une image.
Mon frère va sortir de l’hôpital après avoir passé 3 semaines en réanimation, il va aller dans un centre de rééducation mais il me semble désorienté, est-ce grave ?
Certains patients atteints de formes graves de Covid 19 vont passer de quelques jours à quelques semaines en service de réanimation, pour y recevoir les traitements indispensables à leur survie. Pour la majeure partie d’entre eux, on va utiliser une machine qui les aidera à respirer via un tube inséré dans leur gorge, et les médecins vont être amenés à « sédater » le patient c’est-à-dire à lui administrer des médicaments qui vont diminuer ses réactions, voire même le plonger dans le coma, afin de pouvoir supporter la détresse respiratoire et les traitements invasifs qui sont nécessaires à la survie. En parallèle, des médicaments analgésiques (=contre la douleur) vont pouvoir être donnés.
NB : tout passage en service de réanimation peut entraîner des troubles cognitifs. Dans le cadre du Covid 19, on commence à s’interroger sur de possibles troubles cognitifs survenant dès le début de la maladie (donc pas uniquement en lien avec la sédation).
Quelles sont les effets secondaires de la sédation sur le fonctionnement du cerveau ?
Lorsque le patient est admis en réanimation, il peut se trouver agité et confus, ce qui pose des difficultés pour sa prise en charge (il va parfois vouloir arracher la sonde qui lui permet de respirer ou ses perfusions). Parfois il connaît une phase de délirium qui peut survenir après l’utilisation de certains médicaments nécessaires à ses soins vitaux.
Une fois que le patient est sorti du service de réanimation, il peut continuer à souffrir de ce qu’on appelle des « troubles cognitifs », c’est-à-dire qu’il peut avoir des difficultés touchant les fonctions gérées par son cerveau : il peut être désorienté, avoir des troubles de l’attention, de la mémoire ou du langage. L’origine de ces difficultés est multiple. On peut citer notamment l’impact des médicaments reçus durant le séjour en réanimation, mais aussi le changement de condition physique (en réanimation, le patient perd rapidement de la masse musculaire, il est alité, dépendant de machines pour respirer, manger), et bien sûr l’état de stress post traumatique. Tous ces éléments vont avoir un rôle néfaste et le patient va pouvoir nous sembler confus, avoir du mal à s’exprimer et à maintenir son attention, surtout si le covid 19 a déjà fragilisé ses fonctions cognitives.
Comment va-t-on gérer les difficultés cognitives ?
Dès la phase de réveil ou pendant la sédation si elle est légère, les professionnels de santé vont évaluer l’état de vigilance du patient, sa capacité à se repérer dans le temps et dans l’espace, son langage, son attention.
Au sortir de la réanimation, le malade va, la plupart du temps, être admis dans un service de rééducation, où il va bénéficier d’un suivi pluridisciplinaire. Il faut souvent compter plusieurs mois de réadaptation. Les soins sont dispensés par des médecins et des paramédicaux : kinésithérapeutes, ergothérapeutes, infirmiers, psychologues, orthophonistes, psychomotriciens, diététiciens. Les difficultés attentionnelles, langagières, mnésiques (=de mémoire) seront évaluées plus spécifiquement par un neuropsychologue et/ou un orthophoniste et la rééducation va commencer. En fonction des troubles rencontrés, la rééducation portera plus spécifiquement sur le repérage dans le temps, le langage, la planification des tâches quotidiennes, l’organisation, la mémoire immédiate. De nombreux supports pourront être utilisés pour aider le patient à progresser et à retrouver autant que possible des capacités proches de celles existant avant son hospitalisation.
Puis-je aider mon frère qui sort de réanimation ?
Si l’un de vos proches a été hospitalisé en réanimation, il faut déjà savoir que la réadaptation va prendre du temps ; il faut donc se montrer patient avec votre frère qui a subi un traumatisme physique et psychique.
Le plus souvent, le séjour en service de rééducation va permettre de récupérer partiellement ses fonctions physiques et cognitives. Il faudra préparer le retour à domicile et prévoir la continuité des soins en cabinet libéral. Pour cela, le médecin du centre donnera une prescription médicale et vous aurez à contacter les professionnels libéraux proches du domicile de votre frère (kinésithérapeute, orthophoniste). En parallèle, toutes les activités permettant de stimuler le langage, la mémoire, l’attention pourront être proposées, sous forme de jeux notamment. En voici quelques exemples : jeux de lettres et jeux de société faisant appel au langage (scrabble, mots croisés, cachés ou fléchés, mixmots, times up, taboo, pictionnary, etc), jeux de repérage visuel (où est Charlie, le lynx, puzzles), jeux de mémoire (mémory, les sardines, kim).
Il existe une multitude de supports, qui doivent bien sûr être adaptés aux goûts du patient et à ses capacités, afin de préserver le plaisir et de ne pas le mettre en difficulté. En parallèle, des aides concrètes à l’organisation sont à prévoir : agenda ou calendrier pour les rendez-vous, ardoise pour noter la date du jour et les activités, et évidemment une aide pour les tâches ménagères.
Mon amie a été intubée lors de son hospitalisation, sa voix est bizarre et elle avale de travers, que faut-il faire ?
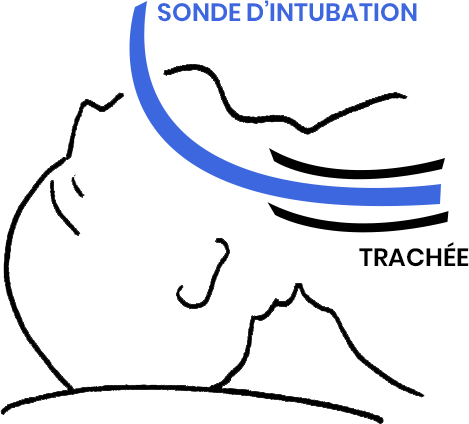
En réanimation, l’intubation endotrachéale est l’action de placer un tube dans la gorge du patient pour l’aider à mieux respirer, en utilisant une machine durant quelques jours ou quelques semaines. Il existe d’autres solutions pour aider le patient à respirer comme un masque à oxygène placé sur son visage ou, dans d’autres cas, un trou situé à la base du cou (trachéotomie) qui va faciliter le passage de l’air vers les poumons.
C’est l’équipe de réanimation qui évalue le dispositif le plus adapté.
Dans le cas présent, il s’agit bien d’un tube inséré dans la trachée, pour diriger l’air vers les poumons du patient. La plupart du temps, on passe la sonde par la bouche (intubation orotrachéale), et plus rarement ce sera par le nez (intubation nasotrachéale). L’intubation est également utilisée en dehors de la réanimation, par exemple lors de certaines interventions chirurgicales avec anesthésie générale. Dans ce cas, il s’agit surtout de protéger les voies aériennes du patient.
Comment fonctionne la voix ?
La voix est un instrument à vent. Nous avons deux cordes vocales, qui sont situées à l’horizontale au milieu du cou, en haut de la trachée, dans ce qu’on appelle le larynx. On peut les sentir vibrer lorsque l’on pose un doigt sur la pomme d’Adam et qu’on fait un « aaaa » un peu long. Quand on veut parler, l’air des poumons est expulsé ; il va remontrer dans la trachée et rencontrer les cordes vocales qui vont se rapprocher et vibrer.
Le son va ensuite être amplifié par toutes les cavités (résonateurs) situées au-dessus du larynx comme la gorge, le nez. Pour avoir une voix qui fonctionne bien, il faut que les cordes vocales puissent se rapprocher et vibrer ensemble.
Pourquoi cela peut-il abîmer la voix et gêner l’alimentation ?
La sonde d’intubation passe entre les cordes vocales. Si la sonde reste longtemps (on parle d’intubation prolongée quand elle dure plus de 48h) ou si l’intubation ou l’extubation est difficile, cela peut endommager le larynx et entraîner des troubles de la voix qu’on appelle dysphonie. Après une intubation prolongée, il peut y avoir un gonflement des cordes (œdème), des petits bourgeons à l’arrière des cordes vocales (granulomes) ou encore une immobilité d’une corde vocale qui vont entraîner un trouble de la voix : la voix est rauque, grave, fatigable, soufflée.
De plus, il existe un ballonnet sur la sonde, et ce ballonnet peut appuyer à l’arrière des cordes vocales, à proximité de l’oesophage. Pendant le séjour en réanimation, le patient est nourri soit par une sonde qui passe par le nez et apporte la nourriture directement dans l’estomac (sonde naso-gastrique = nutrition entérale) soit par une perfusion (=nutrition parentérale). Le processus naturel de déglutition est donc court-circuité.
Le manque de mobilité du larynx, les difficultés musculaires, sensorielles ou neurologiques consécutives à l’intubation peuvent entraîner un retard de déclenchement de la déglutition, des fausses routes (le patient avale de travers), des stases (des aliments restent coincés dans la gorge) et la diminution du réflexe de toux qui protège nos poumons. En cas de fausse route, une petite partie des aliments peut se diriger vers la trachée.
Que faut-il faire pour mon amie ?
La plupart du temps, la reprise alimentaire va se faire pendant l’hospitalisation. Cependant il peut persister des difficultés au retour à la maison. En ce qui concerne la voix, parfois le patient aura pu voir un ORL (oto-rhino-laryngologiste) au sortir de la réanimation, mais ce n’est pas toujours le cas.
Au préalable, il faut donc demander un examen ORL pour vérifier l’état des cordes vocales et du larynx en général, évaluer s’il y a des facteurs aggravants (reflux gastro-oesophagien par exemple) et mettre en place, si besoin, des traitements médicamenteux (pour le reflux, l’œdème). Dans un grand nombre de cas, il faudra également envisager une prise en charge orthophonique.
L’orthophoniste reçoit le patient adressé par le médecin, pour un bilan qui est un acte d’évaluation de la voix et de la déglutition. À la suite de ce bilan, une rééducation est proposée.
Pour la voix, on va travailler différents paramètres, selon les difficultés rencontrées et la cause (immobilité, granulome) : rapprochement des cordes, gestion du souffle, posture, utilisation des résonateurs.
Pour la déglutition, on va adapter la posture ( baisser le menton vers la poitrine au moment d’avaler pour limiter les fausses routes), les textures et températures alimentaires (en fonction des conseils de votre orthophoniste ) et faire des exercices pour utiliser au mieux la musculature du larynx et les mécanismes de protection qui se mettent en route quand nous mangeons.
En réanimation, la perte de masse musculaire peut être sévère.
La pandémie de Covid 19 suscite beaucoup d’inquiétude et d’interrogations pendant la phase des traitements et après le retour à la maison. Les séquelles peuvent vous amener à consulter un orthophoniste sur prescription de votre médecin traitant ou d’un médecin spécialiste.